Диета и режим питания
В первые два дня обострения холецистита разрешено только теплое питьё (сладкие некрепкие чаи, разбавленные водой фруктовые и овощные соки, негазированная минеральная вода) Выпивать в течение дня нужно полтора литра маленькими дозами. Разрешено немного сухариков. По мере того, как интенсивность болей снижается, а общее состояние – улучшается, рацион расширяют.

Диетическое питание при холецистите
К употреблению рекомендованы:
- протертые овощные супы с крупами;
- каши (гречневая, овсянка, манная, рисовая);
- различные муссы, кисели, желе;
- нежирный творог;
- вареная рыба (нежирная);
- вареное протертое мясо (крольчатина, индейка, курятина или телятина);
- котлеты, приготовленные на пару;
- сухарики из белого хлеба.
Во время обострения необходимо раз в неделю устраивать разгрузочный день:
- кефирно-творожный день: 900 грамм кефира за шесть приёмов; 300 грамм нежирного творога за три приема; 100 грамм сахара (в течение дня);
- компотно-рисовый день: полтора литра компота из свежих (полтора килограмма) или сушеных (240 грамм) фруктов за шесть приёмов; рисовая каша на воде (50 граммов риса в три приёма).
Эта диета рекомендует:
- молочные, фруктовые и овощные супы с лапшой или крупами;
- вареное нежирное мясо (крольчатина, курятина, говядина или индейка);
- котлеты на пару из этого мяса (или фрикадельки);
- нежирную вареную или запеченную рыбу (речную или морскую) с обязательным снятием корочки;
- одно (максимум – два яйца) в день в виде омлета на пару или всмятку;
- нежирное молоко;
- нежирный творог;
- кефир;
- простокваша;
- йогурт;
- небольшое количество сливочного масла;
- вареные или запеченные овощи (некоторые можно немного поесть сырыми):
- картофель;
- морковь;
- свекла;
- томаты;
- тыква;
- огурцы;
- сладкий перец;
- цветная или пекинская капуста;
- баклажаны;
- кабачки;
ягоды и фрукты:
- груша;
- дыня;
- персик;
- банан;
- абрикос;
- арбуз;
- яблоки (некислых сортов, желательно – в запеченном виде).

каши (можно – с молоком, если нет индивидуальной непереносимости):
- гречка;
- овсянка;
- манка;
- рис.
сладости (ограниченно):
- мармелад;
- пастила;
- джем;
- мед;
- желе;
- варенье.
мучное:
- ржаной и пшеничный вчерашний хлеб;
- сухарики из белого хлеба;
- несдобное и сухое печенье.
Завтракать – обязательно, ужин должен быть необильным, за два – три часа перед сном. Ежедневный объем выпиваемой жидкости – не ограничен.
В таких случаях большое количество еды, употребленное за один раз, приводит к нарушению ритма желчевыделения, из-за чего возникает спазм желчного пузыря, а, следовательно, появляются боли.
К употреблению не рекомендованы (особенно – после удаления желчного пузыря):
- продукты, содержащие большое количество животных жиров;
- жареные блюда;
- копчености;
- жирные колбасы;
- жирное мясо;
- жирная рыба;
- жирная птица (к примеру, утка);
- майонезы;
- пирожные;
- торты;
- мороженое;
- сырой лук;
- редис;
- чеснок;
- шпинат;
- щавель;
- грибы;
- бобовые (фасоль, горох и т.п.);
- холодные напитки;
- газированные напитки;
- концентрированные виды соков;
- какао;
- кофе;
- алкоголь (включая пиво).
Факторы повышенного риска у женщин
Одной из причин образования сладжа, по мнению гепатологов, являются резкие колебания гормонального фона, поэтому у женщин данная патология выявляется в несколько раз чаще, чем у мужчин. Физиологические особенности женского организма, связанные с репродуктивной функцией, приводят к тому, что гормональный фон даже у здоровых женщин меняется каждый месяц во время менструального цикла.
Пик гормонального выброса приходится на 14-16 день после первого дня менструации: в этот период заканчивается созревание доминантного фолликула и происходит его разрыв, в результате которого созревшая яйцеклетка выходит в воронку маточной трубы, где после слияния с ядром сперматозоида происходит оплодотворение. Чтобы оплодотворенная яйцеклетка смогла имплантироваться в эндометрий (внутренний слой матки), организм начинает активно вырабатывать прогестерон – гормон, необходимый для сохранения и дальнейшего развития беременности
В этот период риск изменения литогенных свойств желчи считается максимально высоким, поэтому женщинам необходимо уделять повышенное внимание профилактике желчных патологий
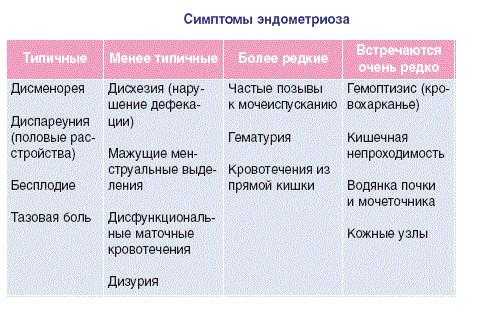
Симптомы эндометриоза
Второстепенными (косвенными) факторами риска, связанными с гормонопродукцией, у женщин являются:
- заболевания половой и репродуктивной системы (эндометриоз, эндометрит, железистая гиперплазия эндометрия, миома матки и т.д.);
- период полового созревания (у девочек);
- беременность;
- климактерический период и менопауза.

У беременных женщин повышенный риск образования кристаллической взвеси в полости желчного пузыря
Диагностика
Заболевания органов пищеварения приводят пациента к гастроэнтерологу, который констатирует погрешности питания. Это нерегулярный прием пищи, несбалансированный рацион, недостаток витаминов и микроэлементов в продуктах. Но особенно удивителен тот факт, что люди, нарушающие все правила здорового питания, никогда не слышали про желчнокаменную болезнь.
Мозг руководит абсолютно всем, что происходит с человеком. Следовательно, нервные реакции лежат в основе восприятия воды и пищи. И учитывать только физиологическую причину или нарушение питания недостаточно. Все чаще врачи возникновение и развитие любого заболевания рассматривают с учетом психосоматики.
Сколько лечится ДЖВП и можно ли ее вылечить полностью
Болезнь носит хронический характер, поэтому вылечить ее полностью невозможно. Но при изменении образа жизни, соблюдении диеты и периодическом приеме желчегонных средств удается предотвратить рецидивы. При игнорировании симптомов ДЖВП наблюдаются серьезные осложнения – холангит, холецистит.
Лечение рецидивов патологии длится в среднем 1-2 месяца. В периоды ремиссии надо проходить физиотерапевтическое лечение для повышения тонуса гладких мышц желчного пузыря и путей. Поддерживающая терапия предполагает прием желчегонных лекарств курсами по 2-4 недели с периодичностью в 3-4 месяца.
Диагностика желчи застоя в печени и желчном пузыре
При обнаружении ухудшения пищеварения, частых болях в правом боку и жалобах на зуд, горечь во рту требуется прийти в медицинский центр, чтобы определить причину недомогания.
Больной направляется к терапевту, который записывает его на прием к гастроэнтерологу. Врач собирает анамнез и проводит визуальный осмотр для оценки общего состояния больного
Внимание обращается на цвет кожи и слизистых оболочек. Осмотр необходим, чтобы определить ксантомы и степень ухудшения состояния кожных покровов
Далее проводится пальпация, в ходе которой можно определить размер внутренних органов и локализация боли. Обычно при застое наблюдается увеличение печени.
Необходимо пройти ряд лабораторных анализов, включающих:
- общий анализ крови, мочи и кала;
- биохимический анализ крови.
 Обычно диагноз подтверждает увеличенное количество печеночных проб и билирубина. На воспалительный процесс указывают увеличенные лейкоциты, ненормальные показатели СОЭ. В моче также обнаруживаются пигменты желчи. Нередко повышен плохой холестерин.
Обычно диагноз подтверждает увеличенное количество печеночных проб и билирубина. На воспалительный процесс указывают увеличенные лейкоциты, ненормальные показатели СОЭ. В моче также обнаруживаются пигменты желчи. Нередко повышен плохой холестерин.
Третий этап диагностики – инструментальное обследование внутренних органов:
- УЗИ внутренних органов подтверждает увеличение печени, изменение структуры желчного пузыря и патологические изменения в каналах. Обследование позволяет выявить структурные изменения в стенках органа, так как длительное пребывание густой желчи в желчном пузыре негативно влияет на его внутренние стенки.
- Если есть подозрение на образование камней или склерозирующую форму холангита, то необходимо провести РХПГ.
- Если нет возможности провести рентгеноконтрастное обследование, в качестве альтернативного диагностического варианта используется ЧЧХ.
Реже назначается биопсия тканей, МРПХГ
Важно учитывать в ходе диагностики, что застой часто является результатом сопутствующих болезней печени. Нередко патология встречается при гепатите, холантиге и метастазах
Профилактика полипов желчного пузыря
ухудшение оттока и застой желчиНаправлениями профилактики полипозного разрастания слизистой желчного пузыря являются:
- динамическое наблюдение у врача при наследственной предрасположенности;
- предупреждение застоя желчи (холестаза);
- своевременная терапия воспаления желчного пузыря;
- нормализация жирового обмена.
Своевременная терапия воспаления желчного пузыря
холециститИнфекцияПризнаками развития воспалительного процесса в желчном пузыре являются:
- тупая боль под правым рядом ребер;
- вздувшийся живот;
- дисфункция пищеварительной системы;
- тошнота, рвота;
- окрашивание кожи и глазных склер в желтый оттенок.
высокая температура, головные боли, общая слабость
Предупреждение застоя желчи (холестаза)
частые перекусы, длительные перерывы между приемами пищи, еда всухомяткуМерами, которые помогут предупредить полипы желчного пузыря, являются:
- соблюдение режима при употреблении пищи;
- включение в рацион растительной продукции с клетчаткой;
- контроль потребления животных жиров;
- ведение активного образа жизни;
- своевременное лечение гастрита, язвы, панкреатита;
- адекватная терапия инфекционных заболеваний кишечника;
- своевременное обращение к врачу при дисфункциях нервной системы.
Нормализация жирового обмена
липидовпродукт распада жировослабление мышечного тонуса из-за малоподвижного образа жизнивнутреннимМерами нормализации жирового обмена являются:
- контроль качества и количества употребляемых жиров;
- увеличение нормы потребляемых пищевых волокон;
- контроль баланса углеводов в рационе;
- борьба с гиподинамией;
- своевременное выявление и лечение болезней.
Контроль качества и количества потребляемых жировженщинаммужчинам Полезные и вредные жиры и продукты, в которых они содержатся
| Наименование | Продукты |
| Мононенасыщенные(полезные) жиры |
|
| Полиненасыщенные(полезные) жиры |
|
| Насыщенные(вредные) жиры |
|
| Модифицированные(вредные) жиры |
|
Увеличение нормы потребляемых пищевых волоконклетчаткаПродуктами, которые богаты пищевыми волокнами, являются:
- фрукты – малина, ежевика, банан, груши, яблоки, киви;
- овощи – зеленый горошек, свекла, брокколи, кочанная капуста, морковь;
- крупы – перловка, гречка, булгур (пшеничная крупа из цельного зерна), овсянка;
- бобовые – чечевица, фасоль, нут, соя, горох;
- орехи – грецкие, лесные, миндаль, кешью, арахис.
Контроль баланса углеводов в рационеотруби, макароны твердых сортовБорьба с гиподинамиейиммунитетаПравилами борьбы с гиподинамией являются:
- постепенное увеличение нагрузок;
- контроль собственного состояния;
- регулярность выполняемых занятий.
одышкиСвоевременное выявление и лечение болезнейБолезнями, которые вызывают нарушения липидного обмена, являются:
- панкреатит (воспалительное поражение поджелудочной железы);
- энтерит (воспалительный процесс в тонком отделе кишечника);
- гипотиреоз (снижение функции щитовидной железы);
- гиповитаминоз (дефицит витаминов).
Хроническая и острая стадия холецистита
Холецистит, это активный процесс воспаления, который обычно локализуется в слизистой оболочке. Может быть вызван бактериальной основой, то есть развиваться после попадания паразитов и вирусов. Энтерогенные болезни ЖП в подавляющем большинстве ситуациях провоцируются нерациональным питанием, и холецистит не является исключением.
Это болезненное состояние можно поделить на две группы:
| № | Полезная информация |
|---|---|
| 1 | постоянная (протекает с появлением камней или без них) |
| 2 | острая |
Острому холециститу присуща неожиданная и сильная боль. Ощущения могут располагаться с правой стороны, но в некоторых случаях отдают в позвоночник. Могут появляться и иные признаки – рвотные массы с вкраплениями желчи, увеличивающая температура, растущее напряжение мускулатуры, желтуха.
Хронический вариант может не проявляться себя никоим образом долгое время. Симптомы выражены не ярко, но могут проявляться после приема тяжелой еды в значительных количествах. Пациенты иногда отмечают общую слабость, излишнюю раздражительность, сон становится кратковременным. Усиливающиеся проявления наиболее часто указывают на зарождающееся обострение.
Опухоль
Обтурационные образования в системе выведения желчи могут носить доброкачественный характер, а также злокачественный, то есть опасный. Обычно первые никак себя не проявляют и обнаруживаются случайно во время проведения диагностического обследования. Подобные образования нередко появляются при развитии холецистита.
Полипы, это патологическое разрастание верхнего слоя слизистой ЖП и клинических проявлений не наблюдается. Полипы, к слову, наблюдают у пяти процентов больных, основная часть которых женщины после тридцати. Раковые злокачественные опухоли практически в ста процентах случаев дополняются желчнокаменноым заболеванием.
Процесс появления опухоли схож с полипами, состояние достаточно быстро перекидывается и на иные органы ЖКТ. 
- падение аппетита;
- высокая утомляемость;
- анемия;
- снижается вес.
При проведении обследования во время пальпации специалист может обнаруживать плотное образование, похожее на бугор – наиболее характерный симптом опухоли, носящей злокачественный характер.
Симптомы застоя
Клиническая картина при застойных процессах однотипная и не зависит от причин заболевания. Симптоматика обусловлена следующими факторами:
- недостаточным количеством желчного секрета в кишечнике;
- поступлением составляющих желчи в кровяное русло;
- негативным влиянием компонентов секрета на гепатоциты и канальцы.
Самым распространенным проявлением является кожный зуд, который усиливается в ночное время или при контакте с горячей водой. Другими признаками застоя желчи в желчном пузыре являются:
- боль в правом боку под ребрами;
- пожелтение кожи и склер при присоединении желтухи;
- темная моча, светлый кал;
- сухость и усиленная пигментация кожи;
- диарея и зловонный кал при длительном застое желчи.

Зуд часто становится причиной бессонницы, ухудшения общего эмоционального состояния. Вследствие недостатка при переваривании пищи жирных кислот, витамины не усваиваются, что грозит:
- нарушением свертываемости крови;
- снижением остроты зрения;
- развиваем «куриная слепота»;
- нарушением минерального состава костной ткани.
Особенности у беременных
Холестатический синдром при беременности появляется после 28 недели. Его причиной может стать отягощенная наследственность, неправильная пища, значительный набор веса. Регулярному выведению желчи может мешать увеличенная в размерах матка.

Основными проявлениями является зуд кожи и неприятные ощущения в правом подреберье. Если желчные кислоты проникают через плацентарный барьер, у плода наблюдается нарушение сердечного ритма. Риск преждевременных родов возникает при дефиците витамина К, отсутствие которого может спровоцировать маточное кровотечение.
От чего бывает застой желчи у ребенка
В большинстве случаев первым признаком холестаза в детском возрасте является желтуха. Основными маркерами холестатического синдрома являются расчесы на теле вследствие кожного зуда, желтый окрас кожи. При длительном течении состояния кал малыша, как и у взрослых, светлеет, а моча приобретает темный оттенок.
У малышей до 1 года холестатический синдром появляется при перенесенном вирусном гепатите, который вызвали возбудители герпеса, туберкулеза, сифилиса, токсоплазмоза, листериоза. Они попадают в организм малыша во время родов, с грудным молоком.
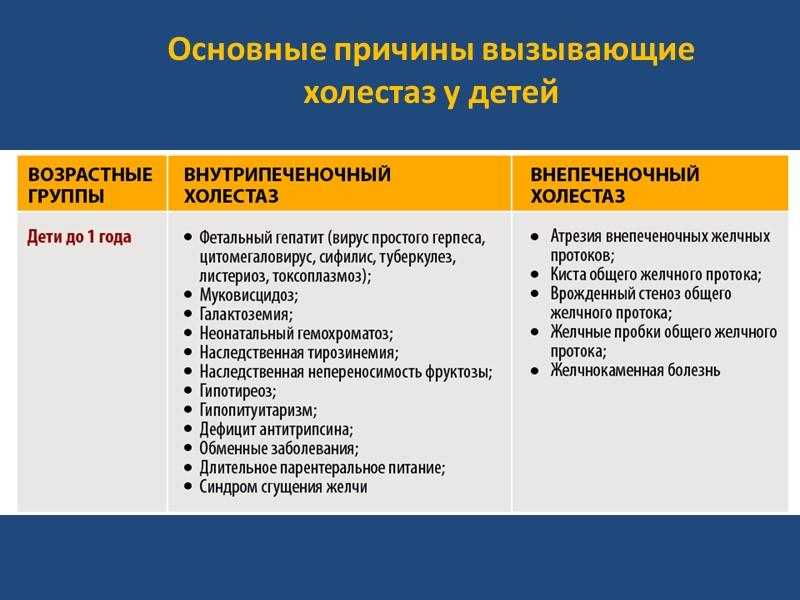
У детей старше 1 года холестатический синдром появляется под воздействием следующих факторов:
- нарушение моторики желчевыводящих путей – дискинезия;
- нарушение режима питания;
- врожденный перегиб желчного пузыря;
- лекарственные препараты;
- переживания, стрессы;
- глистные инвазии;
- воспаление печени, вызванное вирусом.
В школьном возрасте холестаз провоцируют конкременты в желчных протоках, кисты, гиподинамия, голодание, психоэмоциональные нагрузки.
Проблема после удаления желчного пузыря
Холецистэктомия не гарантирует отсутствие рецидива желчнокаменной болезни. Камни могут сформироваться в желчных протоках. Конкременты уменьшают просвет желчевыводящих путей и препятствуют свободному току желчи.

Признаки и симптомы
В некоторых случаях билиарный сладж протекает без каких-либо выраженных клинических изменений и обнаруживается случайно во время планового обследования органов брюшной полости (например, при проведении диспансеризации). Патология не имеет типичных признаков, поэтому первичным диагнозом после обращения больного врачу обычно является «холецистит» или «желчнокаменная болезнь». Трудность диагностики заключается в отсутствии специфических симптомов, которые с высокой долей вероятности можно расценивать как проявления желчного сладжа, поэтому больным, входящим в группу риска по заболеваниям гепатобилиарных органов, следует знать возможные симптомы патологии.
Стандартный симптомокомплекс билиарного сладжа представлен симптомами, перечисленными ниже.
- Острая боль в правом подреберье. Подобный боевой синдром протекает по типу желчной колики и вызывается закупоркой желчного протока хлопьями холестерина.
- Ноющая, приступообразная боль в верхней части живота справа. Возникает при движении (перемещении) взвеси, которая может раздражать нервные окончания и рецепторы слизистой оболочки.
- Пожелтение кожи, ногтевых пластин, глазных склер. Патогенез желтушного синдрома представляет собой повышение концентрации билирубина, связанное с нарушением оттока желчи.
- Билиарная диспепсия. При образовании осадочной взвеси в желчном пузыре нарушается поступление желчи в двенадцатиперстную кишку, где происходит второй этап переваривания пищи и всасывание полезных веществ. Нехватка желчи приводит к пищеварительным расстройствам: изменению стула, тошноте, рвоте, кишечным спазмам. Если билиарный сладж осложнен панкреатитом (воспалением поджелудочной железы), клиническая картина дополняется метеоризмом и флатусом (отхождением большого количества кишечных газов с едким запахом).
Острая боль в правом подреберье может сигнализировать о сладже в желчном пузыре
Интоксикационный синдром при билиарном сладже проявляется сильными головными болями, расстройством аппетита, нарушением сна (бессонница или, наоборот, повышенная сонливость). У многих пациентов наблюдаются поведенческие изменения, сопряженные с признаками астенического синдрома: появляется беспричинная агрессия, раздражительность, которая сменяется апатией и отсутствием интереса к окружающим событиям.
Температура тела при сладже желчного пузыря обычно находится в пределах нормы, а ее повышение до фебрильных показателей (выше 38°) может указывать на развитие осложнений: холецистита, панкреатита или холангита.
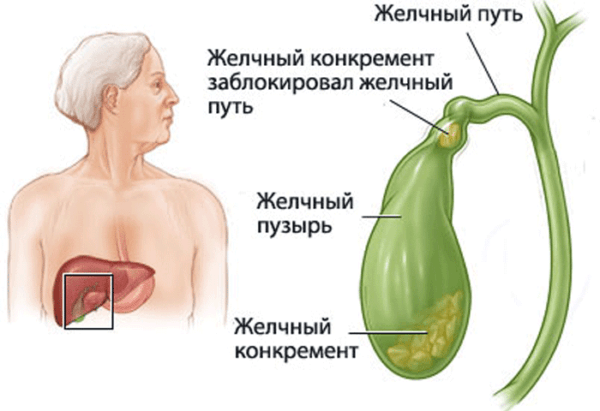
Желчный конкремент
Методы диагностики
Главная задача диагностики при подозрении на дискинезию – определить вид заболевания и сопутствующие болезни, которые усугубляют ситуацию.
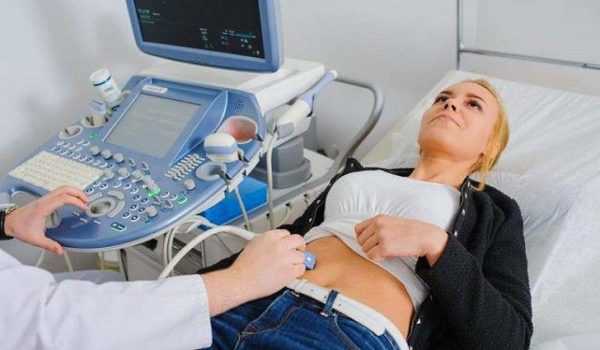
Диагностика дискинезии желчновыводящих путей
УЗИ
Этот способ обследования определяет врожденные аномалии строения желчного пузыря, его форму и скорость опорожнения. Назначается после удаления желчного пузыря (холецистэктомия), при болях в области живота, пожелтении кожи и глаз, больших размерах селезенки и печени, конкременте в полости живота при проведении пальпации врачом.
Результаты УЗИ:
- увеличенный орган – гипотоническая дискинезия и застой желчи;
- уменьшенный орган – гипертоническая дискинезия желчевыводящих путей или гипоплазия, чрезмерная сокращаемость стенок;
- утолщения в стенках – холецистит в момент обострения;
- конкременты подвижного типа – камни;
- конкременты неподвижного типа – застрявший камень в протоке или сфинктере;
- образования в виде очагов на стенках – опухоли или застой желчи;
- дилатация протока указывает на расширения по причине дискинезии;
- билиарный сладж указывает на гипомоторную форму, которой обладает дискинезия желчного пузыря и желчевыводящих путей.
Какие анализы нужно сдать при дискинезии?
Необходимо сдать кровь на анализ, но первичной формы это не выявит. При условии развития воспаления повышен уровень СОЭ, превышают норму эозинофилы и лейкоциты. Эозинофилы указывают на паразитарное поражение организма.
На биохимии кровь также не показывает первичный тип. Вторичная форма отмечается при росте показателей билирубина, указывающих на холестаз. Амилаза превышена при панкреатите, белок С-реактивного вида – при воспалениях. Холестерин свидетельствует о сбое липидного обмена, фосфолипиды и триглицериды – о сбое в жировом обмене.
Рентген
Исследования на рентгенологическом оборудовании являются наиболее информативными.
Холецистография
Метод обследования с контрастным веществом на основе йода. Это может быть Холевид, Билиселектан или Йодобил. Выполняется для исследования структуры желчного пузыря и определения в нем камней. Также необходимо для показателей накопления и выделения желчи пузырем, его растяжимости. Отсутствует возможность отследить состояние выводящих путей лечение которых необходимо, но они не отображаются на снимках.
В результатах при гипертонической форме отмечается быстрота и резкость сокращений. После этого сохраняется состояние спазма без опорожнений, сфинктер Одди спазмирован. При дискинезии желчного пузыря по гипотоническому типу орган сильно увеличен, сокращения крайне медленные. После опорожнения состояние расслабленности сохраняется около часов.
Инфузионная холецистография
Исследование проводится йодистым контрастом, который накапливается в полости желчного пузыря и желчных путей. Обследование необходимо для определения работы сфинктера Одди.
В результатах при сбое работы сфинктера контраст на 20-й минуте проникает в двенадцатиперстную кишку. Протоки по ширине от 9 мм.
Холангиография
Проведение холангиографии важно для исследования желчных протоков после принятия контрастного вещества пациентом. Выполняется при явных сужениях холедоха, пожелтении склер глаз и кожи при обструкциях или обтурациях, сдавливании протоков
Также выполняется, если у пациента присутствует продолжительный болевой синдром.
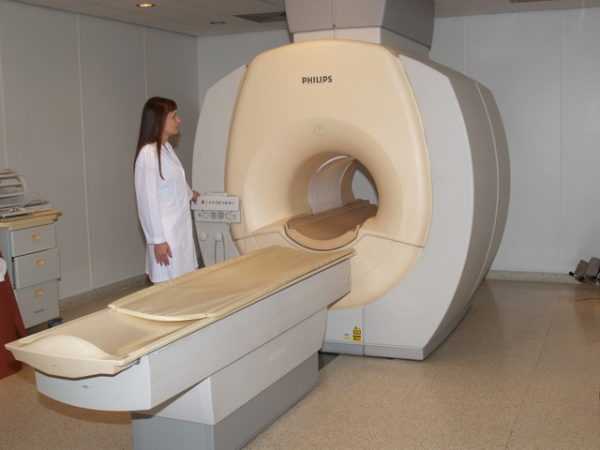
МР-холангиография
Может проводиться чрескожная или чрезпеченочная процедура холенгиографии, при которых можно дренировать протоки. Также специалисты используют эндоскопическую ретроградную холангиографию, когда можно удалить мелкие образования в просвете холедоха и установить трубку для улучшения желчного оттока.
Дуоденальное зондирование
Зондирование выполняется для определения функции желчного пузыря, протоков и оценки качества желчи в билиарной системе. Выполняется при обнаружении микроорганизмов в желчи, для исследования её состава, выявления предрасположенности к камнеобразованию и для проверки моторики органов билиарной системы.
Желчь направляется на анализ в лабораторию на предмет наличия паразитов. Делается посев на микробиологическую среду, выявляют чувствительность к действующим веществам в антибиотиках. При повышенном билирубине диагностируют холестаз. Если начинается камнеобразование, то повышен кальциевый билирубинат. Рост показателей белка указывает на развитие воспаления.
Причины застоя желчи
Существует несколько факторов, предрасполагающих к возникновению заболевания, разделенных на 3 группы. К первой группе относятся болезни, вызвавшие нарушения функции гепатобилиарной системы (печень, желчные протоки). Вторая группа – наличие сопутствующих патологий. Третья – неблагоприятные факторы, из-за которых нарушается отток, не относящиеся к болезням гепатобилиарной системы, но при их устранении состояние нормализуется.
Нарушен отток желчи при болезнях гепатобилиарной системы в таких случаях:
- загиб желчного пузыря;
- дискинезия желчных путей;
- воспаление шейки пузыря;
- доброкачественные или злокачественные новообразования в области органа;
- отторжение печени после процедуры пересадки;
- туберкулёз печени;
- камни в печени и пузыре;
- образовавшаяся киста в желчных протоках;
- нарушение функциональности клапанной системы билиарного канала;
- первичный склерозирующий холангит;
- желчнокаменная болезнь;
- цирроз печени или сужение протоков органа.
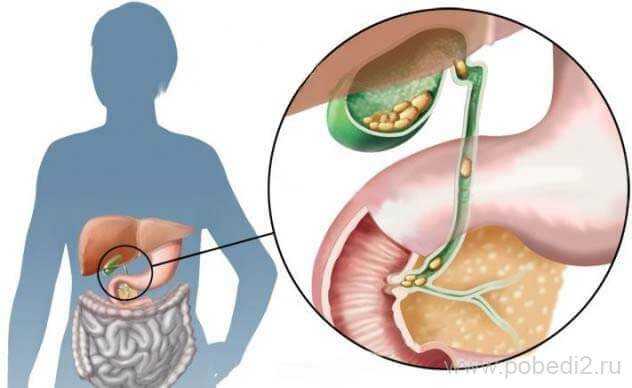 Застой желчи в желчных протоках также провоцируют многие другие болезни, не связанные с патологиями желудочно- кишечного тракта. К таким заболеваниям относится сердечная недостаточность, обширные глистные заражения, нарушение функции нервной системы, диатез, отравление токсическими или химическими соединениями, сахарный диабет, инфекции или холецистит.
Застой желчи в желчных протоках также провоцируют многие другие болезни, не связанные с патологиями желудочно- кишечного тракта. К таким заболеваниям относится сердечная недостаточность, обширные глистные заражения, нарушение функции нервной системы, диатез, отравление токсическими или химическими соединениями, сахарный диабет, инфекции или холецистит.
Физиологические причины застоя желчи в желчном пузыре включают:
- Частое злоупотребление алкоголя.
- Генетическая предрасположенность к патологии.
- Неправильные пищевые привычки.
- Постоянные переживания, жизнь в стрессовых условиях.
- Гиподинамия, отсутствие нормальной двигательной активности в течение дня. Если долго сидеть и лежать, возникают застойные явления в организме.
- Нарушен питьевой режим.
- Эндокринные расстройства.
- Изменение гормонального фона при беременности, лактации и наступлении климакса.
- Нарушение функции поджелудочной железы.
- Слабые стенки желчного пузыря.
- Неправильное питание.
Большой застой желчи в желчном пузыре требует тщательного лечения, так как в норме желчь жидкая, но при появлении неблагоприятных факторов секрет густеет. При длительном пребывании на стенках желчного пузыря происходит его увеличение и воспаление. Наиболее часто это заболевание развивается у женщин после 40 лет.
В каких случаях будет возникать патологический застой желчи:
- Пути оттока содержимого желчного пузыря и желчных кислот нарушены или заужены, поэтому возникают хронические застойные явления.
- Нет связи с работой сфинктеров и желчного пузыря, поэтому желчь вовремя не выталкивается к стенкам кишечника.
- При патологическом переполнении кишечника, запорах и вздутии желчи некуда вытечь, поэтому наблюдается холестаз.
Своевременное лечение нормализует состояние пациента и уберет дискомфорт в области живота, правого подреберья.
Лечение дискинезии желчевыводящих путей у детей
У подростков основной причиной дискинезии является нерегулярное питание, еда всухомятку. Маленькие дети подвергаются риску этого заболевания при наличии глистной инвазии, других заболеваниях ЖКТ, вегетососудистой дистонии. Дискинезия гиперкинетического типа часто развивается при нервном перенапряжении, стрессе. Иногда встречаются врожденные аномалии желчного пузыря, затрудняющие отток желчи. Проявления болезни такие же, как у взрослых.
Для детей безопасными являются препараты:
- Валериана, Персен, Новопассит – успокаивающие средства при дискинезии гиперкинетического типа;
- Спазмол, Папаверин, Но-шпа – для снятия боли и спазмов;
- Осалмид, Аллохол, Магнезия – стимулируют выработку желчи при гипокинетической дискинезии;
- лекарственные растения – кукурузные рыльца, календула, шиповник, барбарис, пижма, трава чистотела.
И детям, и взрослым при проблемах с желчным пузырем полезны минеральные воды или травяные отвары на их основе. Необходимо соблюдать режим питания и диету. Часто врач рекомендует детям массаж для нормализации мышечного тонуса, электрофорез, ЛФК. Нужно избегать стрессов и повышенных нагрузок, как умственных, так и физических.















