После переноса
Когда произойдет имплантация эмбрионов после переноса? В случае подсадки трехдневного материала прикрепление к эндометрию наступает на 2–3 сутки, при помещении в матку пятидневных зародышей внедрение в стенку органа происходит в течение суток.
Тест для подтверждения беременности выполняют на 14 день после переноса эмбрионов.
Ощущения
После переноса эмбрионов пациентки могут испытывать самые разные ощущения
Некоторые не чувствуют абсолютно никаких изменений, другие обращают внимание на любые мелочи, считая их проявлением беременности или, наоборот, неудачей ЭКО
Женщина может жаловаться на следующие симптомы:
- головная боль, тошнота;
- учащенное мочеиспускание;
- чувство общей слабости, удрученности;
- нагрубание молочных желез.
Все эти ощущения могут быть вызваны стрессом от ожидания или реакцией на медикаментозную поддержку и не дают достоверной информации о наступлении беременности.
Нормы ХГЧ
Решающее значение в определении беременности после переноса эмбрионов играет анализ на ХГЧ. Присутствие этого гормона в крови говорит о благополучной имплантации. Концентрация практически всегда сопоставима с наличием и сроком беременности, количеством плодов.
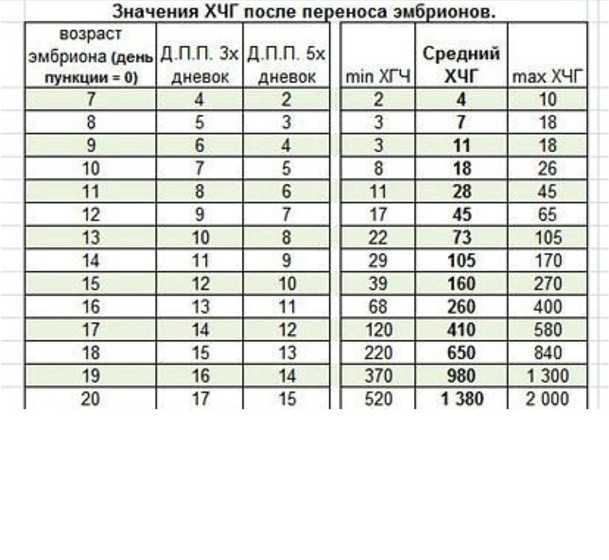
Таблица — Уровень ХГЧ после переноса эмбрионов по дням:
| Этапы развития зародыша (суток) | День после переноса | Среднее значение хорионического гонадотропина, мЕд/мл | |
|---|---|---|---|
| 3-дневного эмбриона | 5-дневного эмбриона | ||
| 7 | 4 | 2 | 4 |
| 8 | 5 | 3 | 7 |
| 9 | 6 | 4 | 11 |
| 10 | 7 | 5 | 18 |
| 11 | 8 | 6 | 28 |
| 12 | 9 | 7 | 45 |
| 13 | 10 | 8 | 73 |
| 14 | 11 | 9 | 105 |
| 15 | 12 | 10 | 160 |
| 16 | 13 | 11 | 260 |
| 17 | 14 | 12 | 410 |
| 18 | 15 | 13 | 660 |
| 19 | 16 | 14 | 980 |
| 20 | 17 | 15 | 1380 |
Первые признаки беременности по ХГЧ можно получить через 10–14 дней после переноса эмбриона. Раньше проводить тест не стоит. Результат наверняка будет отрицательным. Норма ХГЧ при ЭКО зависит от многих факторов, но считается, что уровень гормона, при котором тест покажет долгожданную полоску — это 25–30 Ме/л.
УЗИ в первый раз делают через 21 день после переноса эмбрионов. Исследование показывает количество зародышей, позволяет оценить их жизнеспособность, а также исключить опасность самопроизвольного аборта.
При отрицательном результате теста прекращается гормональная поддержка и через 3–5 дней приходит менструальное кровотечение. Месячные после переноса эмбриона могут отличаться от обычных выделений — быть более обильными или скудными, приходить с болями, кровить сгустками.
Температура
Из-за значительной гормональной перестройки после переноса эмбрионов может повышаться не только базальная (в состоянии покоя), но и обычная температура тела. Но в то же время, если значения термометра выросли — это не означает, что беременность наступила.
Верхним пределом нормы считается увеличение показателей до 37,4 °С. Если температура превысила 37,5 °С, следует обратиться к врачу.
Выделения
В норме после переноса эмбрионов может появиться небольшое количество прозрачных выделений. При этом женщина не должна чувствовать дискомфорт, тянущие боли или напряжение в области живота. Причиной белей считают беременность или реакцию организма на гормональную поддержку.
Нередко после переноса эмбрионов появляются кровянистые выделения, которые пациентки принимают за начало месячных. В большинстве случаев это имплантационное кровомазание, возникающее на 6–10 день из-за повреждения эндометрия.
Выделения считаются патологическими, если имеют обильный характер и возникают спустя 2 недели после манипуляции.
Следует насторожиться и при появлении желто-зеленой слизи тягучей консистенции с неприятным запахом. В большинстве случаев она говорит о развитии вагиноза.
Образ жизни
Медики дают следующие рекомендации о том, как вести себя после переноса эмбрионов при ЭКО:
- исключить чрезмерные физические и эмоциональные нагрузки;
- отказаться от секса;
- воздержаться от походов в баню и сауну, продолжительного нахождения на солнце;
- избегать тяжестей.
В первые сутки после подсадки лучше спокойно полежать, отдохнуть, поспать. В последующие 2 недели можно продолжать привычную деятельность, но с учетом указанных ограничений.
Полезное видео о том, что делать после переноса эмбрионов
https://youtube.com/watch?v=5jT4pDr_8NI
Важным компонентом образа жизни после переноса эмбрионов является питание. Все продукты должны быть свежими, хорошо термически обработанными. Из рациона лучше исключить жирное, соленое, острое. Полезно употреблять больше рыбы, кисломолочных изделий, отварных овощей и фруктов следить за стулом.
Не меньшее значение после переноса эмбрионов имеет режим дня. Сон должен быть не менее 8 часов, полезен послеобеденный отдых. Ложиться спать и вставать следует в одно время.
Уровень ХГЧ. 15 дней после ЭКО
Количество в крови хорионического гонадотропина человека – основной показатель, на который следует ориентироваться женщине, перенесшей экстракорпоральное оплодотворение, при подтверждении беременности и нормальном её протекании.
Спустя 15 ДПП ХГЧ поднимается до уровня достаточно высокого, чтобы с большой точностью определить наступление беременности. Количество хориогонадотропина человека возрастает с большой скоростью, меняясь каждый день. Уже через неделю после оплодотворения анализ крови на содержание ХГЧ может с большой долей вероятности предсказать будущее материнство.
При экстракорпоральном оплодотворении проведение анализа происходит, обычно, в период с 12-ого по 15-ый день после внесения эмбрионов. Значения будут отличаться для зародышей, помещенных в матку на третий день их развития и на пятый. Наиболее часто вносятся эмбрионы-пятидневки, так как именно они обладают большей жизнеспособностью.
При проведении анализа на 15 ДПП пятидневок, ХГЧ должен иметь следующие значения:
- Минимальное содержание, допускающее наличие беременности – 520 мЕд/мл;
- Среднее значение, свидетельствующее о нормальном течении процессов – 1380 мЕд/мл;
- Максимальное значение, допустимое для одноплодной беременности – 2000 мЕд/мл.
Медленный рост ХГЧ может свидетельствовать о внематочной, замершей беременности, высокой угрозе выкидыша.
Слишком высокие показатели могут говорить о риске развития хромосомных патологий или вынашивании нескольких плодов.
Небольшие отклонения от норм не являются причиной для паники, а только поводом обратиться за консультацией к специалисту
Внимание к своему состоянию для женщин, забеременевших с помощью ЭКО – залог успешного вынашивания здорового ребенка!
Цели определения показателя и его динамика
Следить за изменением концентрации ХГЧ в крови или моче после проведения экстракорпорального оплодотворения необходимо по многим причинам, но основные из них:
- подтверждение беременности (по наличию данного гормона в моче);
- определение некоторых аспектов, помогающих более ясно увидеть характер течения беременности (зависит от того, растет уровень гормона и спадает);
- раннее выявление различных патологий беременности до появления характерных симптомов.

Один из самых надежных способов не только подтверждения беременности, но и ее точного срока – это определение ХГЧ в крови. В организме здоровой женщины этот гормон вырабатывается только при условии наступления беременности, поэтому его наличие в крови или моче ясно показывает, наступила беременность или нет на самых ранних сроках, когда другие лабораторные методы и инструментальные диагностические исследования могут подтвердить ее или опровергнуть лишь спустя определенное время.
Уровень содержания ХГЧ у небеременной женщины составляет 0-5 мМЕ/л. Тестовые полоски показывают положительный результат (когда беременность наступила) при концентрации 10-25 мМЕ/л. На плод станет заметен лишь тогда, когда уровень содержания ХГЧ достигнет показателя 1000 мМЕ/л.


Если беременность наступает естественным путем, то в большинстве случаев для лечащего врача нет необходимости отслеживать динамику изменения концентрации «гормона беременности». Другое дело, если оплодотворение произошло в результате ЭКО, тогда уровень содержания ХГЧ показывает, насколько удачно произошла имплантация оплодотворенной клетки в слизистую оболочку матки и как происходит развитие эмбриона.
Внимательно следить за увеличением содержания ХГЧ во время беременности необходимо для того, чтобы убедиться в нормальном протекании всех физиологических процессов, свойственных этому состоянию, также вовремя выявить и устранить какую-либо патологию беременности.
При более детальном изучении вышеприведённой схемы становится понятно, что самый стремительный прирост концентрации ХГЧ у женщины, находящейся в «положении», приходится на первый месяц беременности.

Уровень содержания гормона каждые 2-3 суток увеличивается практически вдвое. Максимальная концентрация ХГЧ в крови будущей матери регистрируется примерно на 11 неделе беременности. После достижения «пиковой отметки» уровень ХГЧ постепенно начинает уменьшаться.
Благодаря функционированию плаценты на протяжении всей беременности, количество в крови ХГЧ можно определить на любом сроке. Если результаты лабораторных исследований ясно показывают, что ХГЧ снижается слишком стремительно, такая динамика может говорить о .

Сколько эмбрионов подсаживают за один раз
Сегодня «золотым стандартом» ЭКО является перенос одного, максимум двух эмбрионов. Вариант зачатия двойни обязательно оговаривается до процедуры. Женщинам старше 40 лет может быть подсажено 3 яйцеклетки, поскольку в таком возрасте велик риск отторжения.
Если после переноса остались жизнеспособные эмбрионы высокого качества, их подвергают криоконсервированию (замораживанию) для дальнейшего применения в случае неудачи.
В последние годы все чаще практикуется так называемая двойная подсадка оплодотворенных яйцеклеток. Перенос осуществляется 2 раза за один менструальный цикл — на 3 и 5-й день. Процедура рекомендуется в случаях, когда шансы на беременность низки: пожилой возраст пациентки, много неудач при прежних манипуляциях.
Еще одна методика, направленная на повышение вероятности зачатия — «комбинированная» подсадка. Предполагает перенос свежего и перенесшего замораживание материала. Главное, чтобы возраст зародышей был одинаков.
О начале жизни
С момента, когда в распоряжении репродуктологов оказываются половые клетки мужчины и женщины, начинается новый и интересный этап. Яйцеклетка должна быть оплодотворена. При экстракорпоральном оплодотворении доктора могут организовать ее встречу со сперматозоидом в специальной лабораторной чашке Петри, а могут провести более сложную процедуру — ИКСИ, при которой отдельный сперматозоид вводится непосредственно в цитоплазматическую жидкость под оболочками ооцита.
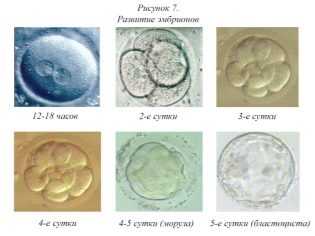
Как бы то ни было, через несколько часов, если оплодотворение состоялось, начинается эмбриологический этап жизни вашего малыша. Уже на следующий день после забора ооцитов женщина может узнать первые результаты — сколько эмбрионов получилось.

Зародыши помещают в питательную среду, где они в течение нескольких суток развиваются под наблюдением эмбриолога.
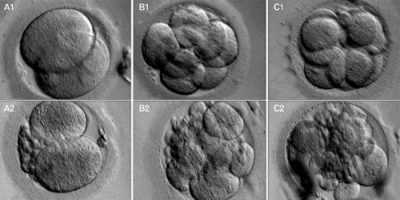
Доктор оценивает, с какой скоростью дробится каждая оплодотворенная яйцеклетка, которая уже перешла на стадию зиготы. Немаловажным является внешний вид клеток, толщина стенок и межклеточных мембран, правильное количество ядер в размере двух. В результате уже на таком раннем этапе все зародыши разделяют на четыре категории:
- зародыши категории А (отличного качества);
- зародыши категории В (хорошего качества);
- эмбрионы категории С (удовлетворительного качества);
- эмбрионы категории D (неудовлетворительного качества).

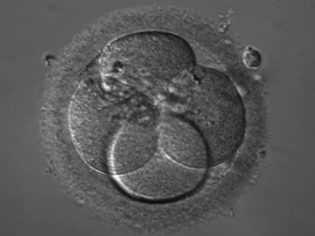
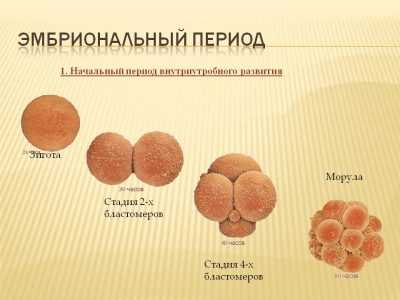
На второй день после оплодотворения зигота имеет от 2 до 4 бластомеров. В зависимости от точного числа, эмбрионы получают свое первое «имя» – их обозначают так: 4В или 2С. Если вам называют такие буквенно-числовые сочетания, это означает следующее:
- 4В — получен эмбрион категории «В» и на вторые сутки у него уже 4 бластомера;
- 2С — получен эмбрион категории «С» и на вторые сутки у него 2 бластомера.
Могут быть и другие варианты — 4А, 2А, 4С, 2В и т. д. В любом случае число будет говорить о количестве бластомеров, а буква — указывать на качество зародыша. К переносу в матку будут рекомендованы лучшие, которые не только имеют высокую категорию, но и достаточно быстро дробятся, увеличивая количество бластомеров.
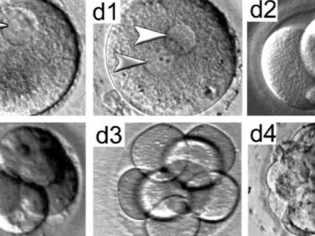
Третьи сутки эмбрионального развития считаются решающими во многих отношениях. К этому дню обычно самопроизвольно прекращается развитие зародышей с грубыми аномалиями в геноме.
Эмбрионов- «трехдневок» врачи подсаживают в матку женщины только в том случае, если получены эмбрионы не самого высокого качества, например С. Это связано с тем, что в естественной среде матки у зародышей будет больше шансов на дальнейшее развитие.
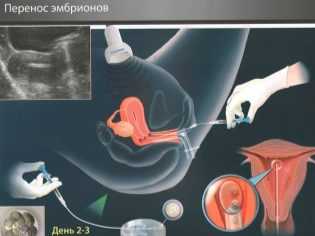
На четвертые сутки зигота становится морулой — это качественно новый этап в развитии вашего будущего малыша. Морула состоит уже из 10-16 клеток-бластомеров. Внешне морула выглядит как ягодка ежевики. Если женщина забеременела естественным путем, на четвертые сутки морула вполне может выйти в полость матки, а может еще проходить устья фаллопиевых труб.
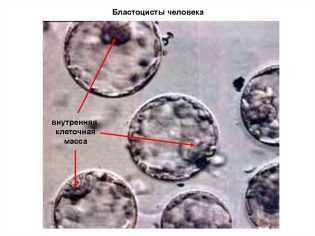
Еще через день, на пятые сутки морула становится бластоцистой. С этого периода эмбрионы считаются полностью готовыми к имплантации. Именно по этой причине чаще всего перенос жизнеспособных эмбрионов хорошего и отличного качества обычно осуществляют на 5 день.
Решение о переносе принимают два доктора коллегиально: эмбриолог, который следит за развитием эмбриона, и репродуктолог, который точно знает ответ на вопрос, готов ли эндометрий матки женщины к предстоящей имплантации.

На 6-7 день развития эмбрион уже называется гаструлой. Если он находится в матке, уже может начаться имплантация, поскольку оболочки гаструлы уже выделяют определенные ферменты для растворения функционального слоя эндометрия и внедрения в него.
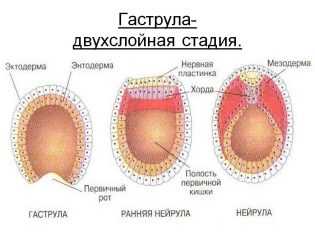

Что это за гормон
Это гонадотропный гормон, который вырабатывается клетками хориона (плотной оболочки эмбриона). Анализ мочи на ХГЧ проводят, чтобы понять, наступило ли зачатие. Если не наступило, то результат будет от 0 до 5 единиц. Если произошла имплантация эмбриона (то есть плод прикрепился к стенке матки), то уровень гормона будет повышен.

Анализ нужен еще и для того, чтобы понять, как чувствует себя плод. Резкое снижение ХГЧ на протяжении нескольких дней может свидетельствовать о неблагоприятном течении беременности.
По своей сути хорионический гонадотропин представляет собой вид гонадотропина, который необходим для нормальной функции плаценты.
ХГЧ представляет собой белковый конгломерат, состоящий из α- и β-единиц. α-единица не специфична и встречается в составе других гонадотропных гормонов (то есть может обнаружиться и у небеременных женщин). Исследования проводят на определение β-единицы, которая входит в состав исключительно хорионического гонадотропина.
ХГЧ начинает вырабатываться в первый день после эмбрионального внедрения в эндометрий, то есть примерно через неделю после зачатия. При наступлении беременности гормон поддерживает функцию желтого тела до формирования плаценты. Под его влиянием образуется большее количество прогестероновых и эстрогеновых гормонов.
Трактовка результатов
Если ваше анализы не совпадают с приведенными выше значениями, то можно говорить о том, что идет отклонение от нормы. Низкий или высокий уровень гормона после ЭКО одинаково опасен.
Условия, при которых гормон понижен:
Беременность замерла. В этом случае, необходимо срочное хирургическое вмешательство, чтобы не допустить разложения плода внутри маточного органа и, соответственно, заражения крови.
Неверный срок. Иногда вследствие поздней имплантации зародыша срок беременности может быть установлен неправильно, поэтому значение гормона и ниже нормы.
Угроза выкидыша. При самопроизвольном выкидыше, когда будущему зародышу некомфортно в месте прикрепления, результат анализа может существенно понижаться буквально на глазах. В этой ситуации, нужно обязательно отправиться на сохранение в стационар, чтобы предотвратить угрозу невынашивания.
Плацентарная недостаточность. Такое случается, если женщина забеременела сразу после аборта или выкидыша. Плацента еще не восстановила свою питательную и защитную способность для будущего ребенка.
Беременность вне маточного органа. Иногда плодное яйцо прикрепляется не в положенном месте, а раньше, например, при выходе из фаллопиевой трубы, ведущей к яичникам
В этом случае, важно вовремя извлечь плодное яйцо до тех пор, пока оно не увеличилось в размере настолько, чтобы создать угрозу разрыва внутренних органов будущей матери.
Условия, при которых гормон повышен:
- Развитие сахарного диабета у будущей матери.
- Гестоз.
- Пороки плода.
- Пузырный занос, при котором плодному яйцу мешают развиваться пузырьки с жидкостью, возникающие на поверхности матки.
- Болезни почек.
- Прием препаратов, которые содержат в себе сам хорионический гонадотропин в малых дозах.
Гормон ведет свой активный рост на протяжении всей беременности, однако, после 12 недель, когда плацента полностью сформируется, может наблюдаться небольшое снижение данного вещества в крови женщины.
Если существует угроза невынашивания ребенка, то врач на основании анализа может прописать пациентке препараты, которые будут поддерживать уровень гормона на протяжении всей беременности. К таким лекарственным средствам относятся Хорагон, Хориогонин, Хумегон и Прегнил.
Важно! Препараты отпускаются по рецепту и после консультации с врачом, так как дозировка и курс лечения базируется на данных УЗИ.
Уровень хорионического гонадотропина человека после процедуры ЭКО колеблется в значениях от 100 мЕд/мл. В этой ситуации можно с уверенностью заявить, что беременность наступила, а отслеживать ее ход можно также по таблице норм ХГЧ, в которой детально расписываются результаты, соответствующие дням после подсадки эмбриона (дпп).
Полезное видео: уровень ХГЧ после ЭКО
Зачем контролируют ХГЧ после ЭКО

После эко, хгч проверяется в обязательном порядке. Хорионический гонадотропин или ХГЧ, важный гормон, который вырабатывается сразу после того как женщина забеременела. Искусственное оплодотворение (ЭКО), когда в матку женщины помещается оплодотворенная яйцеклетка, требует постоянного контроля уровня ХГЧ, так как клетки матери могут её отторгнуть.
После переноса эмбрионов на стенки матки, зародыши, на первых днях своей жизни, находятся в своего рода защитной оболочке – хорионе. И именно она продуцирует выработку ХГЧ. При переходе беременности в следующий триместр, на смену хориона, приходит плацента. Она в дальнейшем берет на себя выработку ХГЧ и обеспечивает защитой зарождающуюся жизнь.
Показатели гормона после эко контролируется на протяжении всей беременности. Как только яйцеклетка укрепилась на стенках матки, через две недели показывает значительный рост гормона. И с этого момента начинают контролировать ХГЧ.
Гормон является своего рода индикатором, и позволяет на ранних стадиях показывать отклонения в развитии плода, и патологию при беременности. Учитывая, что оплодотворение является искусственным и для страховки, женщине сажают сразу несколько оплодотворённых яйцеклеток.
Даже если женский организм отторгнет одну из них, то другая останется жить. Поэтому частенько происходит так, что ЭКО заканчивается в итоге многоплодными родами.
Почему отрицательный тест на беременность?
После ЭКО женщинам всегда назначают анализ крови на ХГЧ. Его делают приблизительно через 2 недели после переноса. Но часто будущим мамам хочется гораздо раньше узнать, получилось ли у них забеременеть. Поэтому они покупают в аптеке тесты на беременность, и делают в надежде увидеть две полоски.

Если тест показывает отрицательный результат, не спешите расстраиваться. Как мы уже говорили, очень часто происходит поздняя имлантация эмбриона при ЭКО. А это означает, что позже начинается и выработка ХГЧ. Уровень этого гормона нарастает с каждым днем. Однако к тому моменту, когда вы делаете тест на, он всё ещё может не достичь определяемого уровня.
На многих чувствительных тестах пишут, что они способны подтвердить успешное зачатие ребенка даже за несколько дней до задержки месячных, то есть, через 10-12 дней после овуляции. Однако в действительности это не всегда так. Большинство женщин беременеют естественным путем, и в этом случае эмбрион встраивается в стенку матки раньше. В то же время при использовании репродуктивных технологий часто происходит поздняя имплантация эмбриона при ЭКО. Поэтому тест может гораздо дольше оставаться отрицательным.
Скорее всего, вы сможете узнать, успешной ли была процедура оплодотворения, только после того как сдадите анализ крови. Потому что даже чувствительные тесты в этот период дают отрицательные результаты. Однако если вам всё же повезло увидеть две полоски, то знайте, что с вероятностью, близкой к 100%, это означает, что процедура завершилось успешно. Эмбрион успешно прижился в матке, и в скором будущем вы станете мамой.
Возможен ли ложный результат анализа крови на ХГЧ?
Казалось бы, раз высокочувствительные тесты могут дать ложноотрицательный результат, наверняка и анализ крови может не показать наступившую беременность. Однако на самом деле это не так. Даже при поздней имплантации эмбриона при ЭКО ХГЧ нарастает достаточно быстро. Пусть этого гормона недостаточно, чтобы он мог быть определен в моче, но его вполне хватает, чтобы данный показатель обнаруживался в крови.
В современных лабораториях проводимые тесты очень чувствительные. К тому же, они количественные, а не качественные. После переноса эмбрионов, если произошло успешное оплодотворение, уровень хорионического гонадотропина начинает быстро нарастать. Учитывая, что этот гормон синтезируется исключительно в организме беременной женщины, диагностика беременности при помощи этого анализа не вызывает совершенно никаких затруднений.
Тем не менее, бывают случаи, когда после поздней имплантации при ЭКО уровень ХГЧ невысокий. Он меньше, чем обычно бывает на этом сроке. В таком случае могут возникнуть сомнения, является ли эмбрион жизнеспособным. Чтобы это понять, проводят измерения уровня ХГЧ в динамике. Врачи смотрят, как быстро нарастает его уровень. Кроме того, абсолютным доказательством успешно протекающей беременности является сердцебиение плода. Обычно оно определяется через 3-4 недели после переноса эмбрионов. Иногда чуть позже, если произошла поздняя имплантация при ЭКО.
Хгч по дням от зачатия в моче (таблица), можно ли определить беременность по анализу мочи,
Что это за гормон
Иногда рост ХГЧ и имплантация не связаны между собой. Этот гормон определяется в крови у небеременных женщин и даже у мужчин. К сожалению, хорионический гонадотропин выделяется не только плацентой плода, но и некоторыми злокачественными опухолями. Этот процесс называется эктопической продукцией. В связи с этим при показателе ХГЧ более 5 миллиединиц на мл крови могут быть диагностированы следующие тяжелые заболевания:
- опухоли яичек у мужчин или матки у небеременных женщин;
- новообразования в желудочно-кишечном тракте, легких или почках;
- образование продукта зачатия без нормального развития эмбриона, сопровождающееся разрастанием ворсин в виде жидкостных пузырей;
- хорионкарциома.
Терапия при помощи гормонов
Беременность, наступившая после ЭКО нередко, сопровождается угрожающими симптомами. К ним относят: низкий уровень ХГЧ, выделения кровянистого типа, тянущие боли в области матки. При наличии этих признаков ведущий гинеколог должен назначить комплексную терапию, направленную на поддержание беременности.
Основные методы продления беременности после ЭКО:
- Назначение гормона прогестерона. Прогестерон является гормоном беременности, отвечающим за её успешное протекание. При ЭКО уровень ХГЧ может быть недостаточно высоким, поэтому рекомендован приём препаратов, содержащих гормон прогестерон. Наиболее популярными препаратами являются дюфастон и утрожестан. Но точную дозировку, период приёма лекарства должен назначить только лечащий врач!
- Комплексная витаминная поддерживающая терапия. Для сохранения беременности врачи также назначают витамин Е, фолиевую кислоту, кровоостанавливающие препараты по надобности, капельницы магнезии, пищу богатую ценными микроэлементами и веществами.
- Соблюдение умеренного ритма жизни. После переноса эмбрионов и наступления беременности женщине рекомендуется спокойный график жизни. Следует исключить экстремальные занятия спортом, сильные физические нагрузки, нервные расстройства. Нужно ограничить пребывание в общественных местах для избегания инфекционных заболеваний в виде простуды или гриппа. Иммунитет очень ослаблен, так как организм начинает работать за двоих.
Ощущения при беременности на 15 день ДПО
И естественная беременность, и наступившая после экстракорпорального оплодотворения обладает одинаковым набором признаков, свидетельствующих о её наступлении.
Конечно, на ранних сроках определить факт долгожданного события по одним только ощущениям матери достаточно тяжело, но есть несколько звоночков, служащие радостными подсказками для будущей мамы:
- Нагрубание и усиливающаяся чувствительность груди. Многие женщины в первые же дни после оплодотворения могут отметить увеличение объема молочных желез, их раздражительность и даже легкую болезненность при прикосновениях, потемнение и увеличение в размерах ареол;
- Чувство тяжести внизу живота. Большинство новоиспеченных беременных связывают тянущие ощущения в области матки с приближающейся менструацией, а при экстракорпоральном оплодотворении – с последствиями медицинского вмешательства. Но при отсутствии менструального кровотечения тяжесть в животе может стать первым из симптомов наступившей беременности;
- Постоянное чувство усталости. Перестройка организма, готовящегося к длительному вынашиванию ребенка, часто сопровождается высокой утомляемостью будущих мам или легкими простудными заболеваниями, вызванными угнетением иммунной системы прогестероном;
- Снижение кровяного давления и незначительное увеличение температурных показателей также часто возникают в течение первых двух недель беременности. Возможны ощущения холода, перемежающиеся с чувством духоты, вызванные изменением терморегулятивных механизмов;
- Повышение эмоциональности беременных – известный факт, который может служить подтверждением скорого материнства;
- Изменения режима сна, бессонница в ночное время и желание поспать днем могут возникать в первые недели беременности;
- Ранний токсикоз. Регулярная тошнота в утренние часы, непереносимость запахов и вкуса ранее любимых продуктов, а также тяга к еде, вызывавшей отвращение, могут говорить о частом спутнике беременности – токсикозе.
Стоит отметить, что на 15 ДПП пятидневок ощущения, особенно утренняя тошнота, носят более выраженный характер из-за мощной поддерживающей гормональной терапии.
Методы исследования динамики
Чтобы контролировать состояние своего организма, женщина после проведения ЭКО может прибегнуть к альтернативным методам определения концентрации ХГЧ. К таким методам относятся следующие мероприятия:
- Контроль базальных измерений. Повышение температуры тела чаще всего говорит об успехе проведения процедуры искусственного оплодотворения. Однако данные подобного исследования весьма субъективны, поэтому требуют разъяснения специалиста.
- Проведение индикаторного теста. Динамика увеличения концентрации ХГЧ в крови может быть выявлена с помощью специального индикаторного теста. Но, как и в предыдущем случае, это не является достаточным основанием для того, чтобы утверждать, что беременность наступила. В этом случае требуется проведение дополнительных исследований;
- Субъективные ощущения женщины. При наступлении беременности многие женщины отмечают некоторые изменения в своем организме, даже на раннем сроке гестации. Например, женщина может отметить отсутствие характерных признаков предменструального синдрома. Однако это такие же субъективные признаки, точность которых должна быть подтверждена результатами лабораторных или инструментальных исследований.
Программу экстракорпорального оплодотворения в ЕМС смотрите в следующем видео.
Рекомендации
После совершения эмбриопереноса женщина получает лист или таблицу назначений и рекомендаций, которые помогут ей создать наиболее благоприятные условия для имплантации малышей (малыша). Коренным образом что-то изменить в тонких клеточных процессах, которые происходят внутри ее матки, женщина, конечно, не может. Но создать оптимальные условия для достижения эффекта, она обязана.
Соблюдайте постельный режим в течение 1-2 дней после переноса. Не залеживайтесь в постели надолго, поскольку это может привести к нарушению кровообращения органов малого таза.
Не поднимайте тяжести, исключите интенсивные тренировки, бег, прыжки, любую тяжелую физическую работу.
Не соприкасайтесь с химикатами, ядами, красками и лаками, бензином, ацетоном.
Питайтесь сбалансированно и достаточно. Предпочтительным после переноса считается рацион, богатый белками.
Соблюдайте режим приема медикаментов. После переноса зародышей очень часто назначается прогестероновая терапия
Это важно для увеличения шансов на имплантацию и сохранение беременности на самых ранних сроках.
Остерегайтесь вирусных инфекций. Если на улице холодное время года, возьмите больничный (такая возможность существует) и исключите посещение крупных магазинов, рынков, поездки на общественном транспорте, чтобы свести к минимуму риск заразиться гриппом или ОРВИ, которые на данном этапе могут оказать гибельное воздействие на зародыш, даже если он сможет имплантироваться.
Не принимайте никаких медикаментов, если на них не давал согласия ваш лечащий врач
Не существует безобидных обезболивающих или жаропонижающих средств. На любой препарат обязательно нужно спрашивать разрешение.


- Не занимайтесь сексом. При сексуальном возбуждении и организме гладкая мускулатура матки сокращается, матка приходит в тонус, меняется интенсивность кровоснабжения главного женского репродуктивного органа. Тонус с большой вероятностью будет препятствовать имплантации плодного яйца.
- Исключите прием алкоголя, не курите.
- Не нервничайте. Спокойствие имеет огромное значение, ведь гормоны стресса блокируют половые гормоны, а нормальный эндокринный фон — залог успешности протокола ЭКО. Исключите ссоры и конфликты, переживания по поводу беременности, не стоит покупать аптечные тесты и начинать тестироваться уже через сутки после переноса эмбрионов. Это не даст верного результата, но станет причиной тяжелого психологического состояния, которое сейчас совсем не нужно.


Врачи даже в самых оптимистических случаях не дают определенных прогнозов. Среднестатистическая вероятность наступления беременности после ЭКО — 30-45%.
Важен и возраст женщины, и состояние ее здоровья, и причины, по которым она обратилась за помощью к репродуктологу.

О том, как вести себя после переноса , рассказывают специалисты в следующем видео.
Низкий уровень
Низкий ХГЧ бывает выявлен в случаях:
- Неправильного расчета дня, когда эмбрион внедрился в слизистую матки.
- Погрешности в действиях лаборанта, делающего анализ крови.
- Будущее дитя мигрировало и прикрепилось не там, где положено. Хотя считается, что это редкое явление при зачатии инвитро.
- Угроза прекращения беременности (остановки развития) по разным причинам, особенно если наблюдается резкое и существенное падение уровня гормона, не менее чем двое.
- Задержки в развитии плода.
- Гормональная недостаточность.
- В конце беременности это признак перенашивания, плацентарного старения.
Существует общее правило: если показатели ХГЧ ниже нормы, анализ следует несколько раз перепроверить, чтобы исключить любую погрешность.